Диагностика хронического панкреатита. Течение, инструментальные и лабораторные методы диагностики. Панкреатит поджелудочной железы
Составляет около 2 % от всех опухолей. Различают рак БСД, рак головки, тела, хвоста поджелудочной железы.
Злокачественные опухоли поджелудочной железы - карцинома, аденокарцинома, саркома, карциносаркома - развиваются из незрелой эпителиальной ткани. Первичный рак поджелудочной железы наблюдается у 0,1 % от всех больных, направляемых для стационарного лечения. Наиболее часто рак поджелудочной железы наблюдается в возрасте 50 - 60 лет, хотя в отдельных случаях он бывает и в раннем детском и юношеском возрасте. Раком поджелудочной железы чаще болеют мужчины. Соотношение мужчин и женщин составляет 2:1. Чаще встречается рак головки (70 %), реже - рак тела и хвоста(30 %).
Макроскопически рак поджелудочной железы имеет вид бугристого узла, который может распространяться диффузно, на различном протяжении или инфильтрирует железу, поражая сосуды и вызывая некроз паренхимы. Некротизированные участки могут разжижаться, образуя подобие псевдокист. Нередко даже во время трудно дифференцировать такую форму рака поджелудочной железы от хронического псевдотуморозного панкреатита. Последний имеет более длительный анамнез заболевания. Только биопсия, и то не всегда, позволяет обнаружить опухолевые клетки, определяющие правильный диагноз. Микроскопически различают раки из эпителия протоков, паренхимы железы и островкового эпителия. Наиболее часто встречаются скирры, реже — аденокарциномы, слизистые, плоскоклеточные раки.
Заслуживают определенной оценки виды распространения опухоли за пределы железы и характер метастазирования. Различают непосредственное распространение и прорастание опухолью всей поджелудочной железы и соседних органов со сдавлением последних (общий желчный проток, двенадцатиперстная кишка); гематогенное метастазирование, в частности по воротной вене с последующим тромбозом ее; распространение элементов опухоли периневрально (с развитием болевого синдрома) и метастазирование по лимфатическим путям с поражением и увеличением лимфатических узлов в воротах печени, парааортальных и других узлов.
Первое место по метастазированию рака поджелудочной железы занимает печень, затем идут лимфатические узлы брюшной полости различной локализации.
Рак тела и хвоста железы обычно не дает желтухи, реже диагностируется, не сопровождается нарушениями со стороны функции печени, протекает относительно более благополучно, хотя прогностически неблагоприятно.
Симптомы
У рака поджелудочной железы нет патогномоничных признаков, речь чаще всего идет о правильности клинической оценки сочетаний этих признаков. рака поджелудочной железы определяется целым рядом причин. Важнейшие из них - это величина и локализация опухоли, степень сдавления опухолью близлежащих органов и анатомических образований, предшествующее состояние больного.
Другими параметрами в формировании болезни является характер опухолевого роста, наличие или отсутствие желтухи, степень развития интоксикации, характер изменения внешней и внутренней секреции, особенности метастазирования. В 80 % случаев рак поджелудочной железы сопровождается желтухой. Намного реже встречается безжелтушная форма заболевания, что обычно имеет место при локализации опухоли в области тела и хвоста железы.
Ранними признаками рака поджелудочной железы, не имеющими специфичности, должны быть названы упадок сил, быстрая утомляемость, снижение работоспособности, похудание (за месяц до 10 кг), отвращение к пище, отсутствие аппетита, «беспричинный» жидкий стул, тупые неприятные ощущения по всему животу, иррадиирующие в поясничную область, желудочный дискомфорт. Появление желтухи нередко вызывает у мысль о болезни Боткина, в связи с чем больной может оказаться на койке инфекционного отделения. Консультация часто выявляет второй, к сожалению, поздний признак заболевания - увеличенный, иногда до больших размеров, желчный пузырь, который в сочетании с желтухой (синдром Курвуазье) заставляет подумать о раке поджелудочной железы.
При локализации рака в теле и хвосте железы клинические симптомы заболевания еще менее выражены. Оценивают симптом пульсации брюшной аорты, аналогичный симптому Воскресенского при остром панкреатите (передача пульсации аорты через опухоль тела поджелудочной железы), выделяют форму Шоффара - Лериша, когда опухоль тела и хвоста железы проявляется слабостью, кахексией и опоясывающей болью.
Имеются формы заболевания, которые диагностируют уже в запущенных стадиях. В этих случаях клиническую картину формирует не опухоль железы, а ее метастазы в различные органы, например в плевру (боли в груди), в печень (желтуха), в лимфатические узлы брюшины (перитонит, абсцесс), в зону воротной вены (асцит), в желудок (кровотечение), в позвоночник (пояснично-крестцовые боли, симулирующие радикулит).
Рак поджелудочной железы может сопровождаться развитием у больного множественных периферических тромбофлебитов, и тогда диагноз заболевания представляет трудности.
Диагностика
Оценив возможные клинические признаки заболевания, клиницист может использовать и некоторые лабораторные данные, а также данные современных диагностических методик.
Повышение температуры тела до субфебрильных цифр может наблюдаться вместе с первыми симптомами болезни, однако лихорадка может быть и из-за распада опухоли.
При исследовании крови отмечается увеличение СОЭ, в более поздних стадиях обнаруживается анемия, не достигающая, впрочем, высоких цифр, как при . Для рака БСД характерно, напротив, быстрое развитие , частое появление в кале скрытой крови и появление крови в дуоденальном содержимом. Выявляемый лейкоцитоз при раке поджелудочной железы, как правило, связано не только с самой опухолью, но и с появлением метастазов, желтухи и вторичной инфекции в системе желчных протоков вследствие холестаза.
При дуоденальном зондировании больных удается обнаружить два существенных признака заболевания: обтурационный тип панкреатической секреции со снижением объема или даже отсутствием панкреатических ферментов и наличие атипичных, раковых клеток при цитологическом исследовании дуоденального содержимого.
Если из-за сдавления опухолью главного панкреатического протока затрудняется выделение секрета, ферменты поджелудочной железы обнаруживаются в крови, в моче, в кале. Достаточно стойким биохимическим признаком являются нормальные показатели содержания аминотрансфераз, в отличие от гепатита, при котором они значительно повышены.
Рентгенологические исследования при раке поджелудочной железы выявляют, как правило, косвенные признаки изменений соседних с железой органов. Правильная диагностика при этом составляет около 40 %.
При рентгенографии желудка выявляют смещение последнего кпереди и влево, наличие злокачественной перестройки рельефа слизистой оболочки, иногда дефект наполнения, особенно при компрессии и в горизонтальном положении больного. При раке головки поджелудочной железы может наблюдаться деформация желудка со стенозом антрального отдела. При дуоденографии выявляется в одних случаях расширение подковы двенадцатиперстной кишки, смещение ее кверху и вправо, в других - сужение просвета и деформация двенадцатиперстной кишки. При ирригоскопии можно выявить смещение поперечной ободочной кишки книзу. Холангиография обнаруживает сужение (сдавление, деформацию) дистального отдела общего желчного протока и даже изменение направления гепатикохоледоха вследствие давления на него извне.
Признаками рака поджелудочной железы, по данным ультразвукового эхосканирования, являются обнаружение плотного гомогенного образования с неровным контуром и небольшим количеством внутренних эхосигналов, повышенный уровень эхосигналов, расширение главного панкреатического протока, затухание эхосигналов за некоторыми опухолями, ровный контур железы.
Компьютерная томография выявляет измененную плотность ткани поджелудочной железы. При этом максимальная плотность неотличима от плотности неизмененной ткани, а минимальная - ниже ее. Наиболее важна деформация железы, неровные, нечеткие контуры патологического очага, потеря дифференциации парапанкреатической жировой клетчатки. Косвенными признаками является расширение желчных протоков.
При ангиографии ветвей чревного ствола можно выявить злокачественный тип васкуляризации области опухоли с наличием ампутаций мелких сосудов и участков бессосудистой зоны.
Сканирование поджелудочной железы дает возможность обнаружить наличие крупного дефекта накопления радиоактивного вещества в зоне опухоли.
Рентгенологические признаки рака тела и хвоста железы сводятся к появлению дефекта накопления по малой кривизне желудка и обнаружение дефекта округлой формы на задней стенке желудка при профильной рентгенографии. При антеградной эндоскопической панкреатографии можно выявить ампутацию выводного протока на том или ином уровне.
Суммируя данные, полученные при изучении клинической картины и в результате применения различных диагностических методик, можно составить перечень клинико-диагностических признаков рака поджелудочной железы, которая может помочь практическому хирургу.
- Тупые боли в глубине живота неясной локализации преимущественно у мужчин свыше 45 лет.
- Прогрессирующая потеря массы тела.
- Диспепсические расстройства (жидкий стул, тошнота, метеоризм).
- Желтуха.
- быстрая утомляемость, потеря аппетита.
- Пальпация увеличенного безболезненного желчного пузыря.
- Пальпация опухоли в надпупочной области, увеличение печени, темная окраска кожи на фоне желтухи, усиленная пульсация брюшной аорты, систолический шум при выслушивании брюшной аорты.
- Кожный зуд.
- Субфебрильная температура тела, анемия, увеличение СОЭ, лейкоцитоз, гипербилирубинемия.
- Повышенное содержание эфиррастворимого билирубина.
- Обнаружение в дуоденальном содержимом крови и атипичных клеток.
- Повышение активности амилазы в крови и моче при нормальных показателях активности аминотрансфераз.
- Стеаторея, креаторея, положительная реакция Грегерсена.
- Обнаружение признаков эпигастрального образования, изменяющего контуры желудка или двенадцатиперстной кишки при рентгенологической гастродуоденографии.
- Деформация общего желчного протока при холеграфии.
- Обнаружение плотного гомогенного образования с неровным контуром и небольшим количеством эхосигналов при ультразвуковом исследовании.
- Деформация железы с неровными, нечеткими контурами и изменение плотности ткани по данным компьютерной томографии.
- Рентгенологическое изменение контура поперечной ободочной кишки.
- Наличие симптомов «обтекания опухоли» контрастированными сосудами бассейна чревного ствола.
- Выявление «дефекта накопления» радионуклида при сканировании поджелудочной железы.
Не стоит пугаться, услышав от врача термин «гипоэхогенность». Данное слово обозначает не какой-то диагноз, а описывает структуру с меньшей плотностью, чем у всех соседних тканей. Такое образование может быть как нормальным явлением, так и патологий. Все зависит от органа, о котором идет речь.
Методика обследования при помощи УЗИ заключается в том, что при помощи специальной аппаратуры генерируются звуковые колебания определенной частоты, посылаются в органы, а затем принимается ответ, то есть отраженный звук, эхо. По акустической плотности (эхогенности) можно судить о структуре органов.
Какое-то образование в организме может показывать сниженную акустическую плотность, выглядеть на экране темнее соседних тканей. Этот феномен и называется гипоэхогенностью, то есть уменьшенной плотностью. В этом участке продвижение ультразвука происходит медленнее. Чаще всего такое явление имеет жидкую структуру: это может быть, к примеру, киста. Врач не сможет сразу сказать точный диагноз.
Структура с неровными очертаниями может быть не только кистой, но и аденозом, фиброаденомой или опухолью. Однако со всей определенностью определить природу такого явления способна только биопсия, а также цистоскопия, лапароскопия или бронхоскопия.
Что такое гипоэхогенное образование(узел) в различных органах?
Если обследование касается щитовидной железы, то не надо сразу же впадать в панику и бежать к онкологу. Как правило, лишь 5% пациентов выясняют, что появившееся образование (гипоэхогенный узел) является онкологической патологией. Чаще всего находка оказывается кистой, сосудистым образованием или жидкостной структурой.
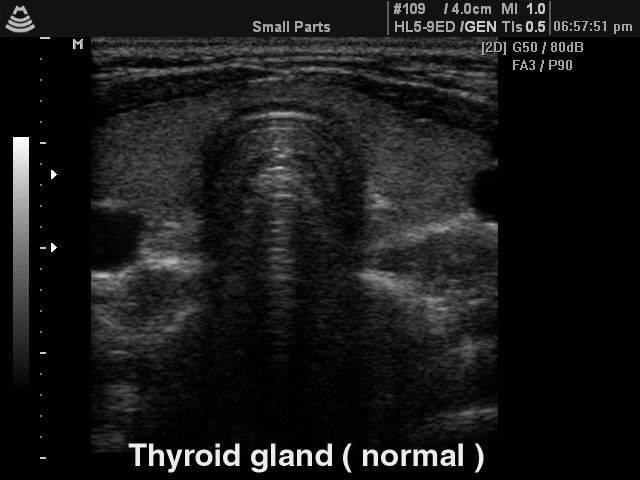
Нормальная щитовидная железа на УЗИ
Нужно, прежде всего, отправиться на консультацию к эндокринологу и сдать анализы на гормоны (подробнее о которых расскажет врач, выписывая направление). Если не выяснится ничего страшного, через полгода желательно повторить все анализы. Растущий или не изменяющий размеры гипоэхогенный узел придется обследовать при помощи биопсии.
В том случае, когда узел обнаруживается в матке, скорей всего он является опухолью. Нужно лишь выяснить, доброкачественная она или злокачественная. Если же образование имеет еще и эхоструктуру внутри, значит речь идет о воспалении матки.
Явление сниженной эхогенности очень важно в случае беременности:
- если такой участок локализуется возле зародыша, это говорит о грозящем выкидыше.
Гипоэхогенный узел могут обнаружить и в молочной железе в процессе проведения маммографии. Как правило, такие участки могут быть:
- карциномой желез. У нее нечеткие, неровные очертания, наличествует тень, неоднородная структура.
- аденозом.
- типичной кистой. Контуры в этом случае будут четкими, а форма − округлой.
- атипичной кистой, способной оказаться злокачественной.
- фиброаденомой. У нее ровные, четкие контуры, есть схожесть со злокачественными опухолями.
В случае выявления таких образований необходимо через месяц повторить исследование и, в зависимости от результатов, отправляться на биопсию.
Если гипоэхогенный узел обнаружен в яичниках, то не стоит слишком беспокоиться: крайне редко он может оказаться онкологической патологией . Чаще всего явление представляет собой кисту, фолликул, лютеиновое тело или сосудистое образование.
А вот в случае с почкой такой узел может быть либо кистой (тогда у нее четкий контур, однородная структура), или опухолью (злокачественной, если выявлено увеличение забрюшинных лимфоузлов). Как правило, пациента немедленно отправляют на дополнительные обследования, чтобы точно установить природу находки.
Узлы в других органах
Наличие узлов в поджелудочной железе говорит о том, что врач может иметь дело со следующими явлениями:
- Кисты (особенно если у них ровные очертания, однородная структура).
- Панкреатит или фибролипоматозные процессы.
- Метастазы (границы будут размытыми).
- Онкология.
Для подтверждения диагноза придется пройти не только УЗИ органа, но и допплерографию.
Если найдено нарушение структуры в печени, патологии могут быть следующие:
- Следствие цирроза, когда узлы имеют округлую или бугристую форму.
- Киста.
- Тромбозы.
- Абсцесс.
- Следствие жировой инфильтрации печени, когда гипоэхогенный узел представляет собой частицу нормальной ткани.
- Гиперплазия или аденома.
- Онкология и метастазы.
Опять же, для точного диагноза необходимы дополнительные исследования.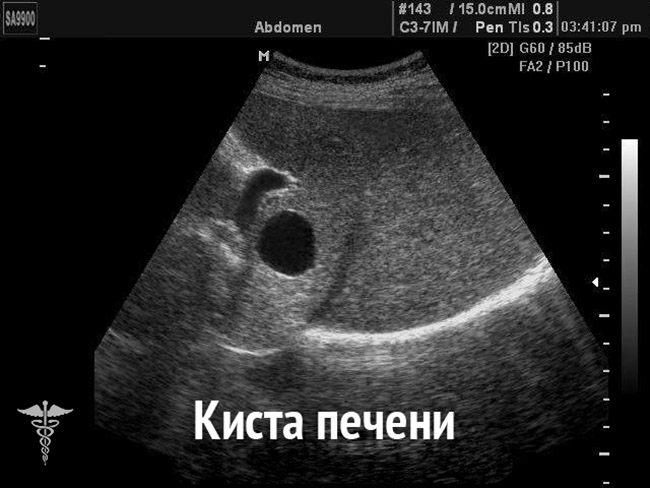
Заключение
Такое гипоэхогенное образование, в зависимости от обследуемого органа, может оказаться как практически любой патологией, так и естественным явлением. Чаще всего выявляются кисты или опухоли, но порой это могут быть и явления, которые необходимо срочно оперировать или излечивать при помощи курсов медикаментов. Одно лишь УЗИ не в силах дать точный диагноз, поэтому для всех рекомендаций и составления плана лечения врачу придется отправить пациента на ряд дополнительных обследований.
Течение хронического панкреатита
Четыре стадии клинической картины ХП:I стадия. Преклиническая стадия, характеризующаяся отсутствием клинических признаков заболевания и случайным выявлением характерных для ХП изменений при обследовании с помощью методик лучевой диагностики (КТ и УЗИ брюшной полости);
II стадия. Стадия начальных проявлений. Характеризуется частыми эпизодами обострения ХП, которые могут быть ошибочно расценены как ОП. Рецидивы заболевания могут быть лёгкими или тяжёлыми; возникает угроза для жизни больного. Уже на данной стадии может наблюдаться осложнённое течение ХП. Заболевание протекает с тенденцией к прогрессированию: от повторных болевых эпизодов до постоянных умеренных болей, сопровождающихся вторичными расстройствами аппетита, невротическими расстройствами, и, как следствие, к похудению.
Качество жизни не меняется или снижено. Стадия продолжается несколько лет. С течением времени эпизоды становятся менее тяжёлыми, однако в периоды между обострениями заболевания, клинические симптомы сохраняются. Иногда заболевание очень быстро прогрессирует, развивается атрофия ПЖ и нарушается функция органа. Возможен вариант, когда заболевание манифестирует экзокринной и эндокринной недостаточностью;
III стадия. Характеризуется развитием постоянной клинической симптоматики с преобладанием болевого абдоминального синдрома. Больные на этой стадии могут стать зависимыми от наркотиков, очень мало едят. Появляются признаки экзокринной и эндокринной недостаточности;
IV стадия. Конечная стадия заболевания, характеризующаяся атрофией ПЖ, экзокринной и эндокринной недостаточностью, клинически проявляется стеатореей, выраженной потерей массы тела и сахарным диабетом. Боль становится менее выраженной, острых болевых эпизодов нет. На этой стадии чаше отмечают осложнения ХП, в частности рак ПЖ.
Инструментальные и лабораторные методы диагностики хронического панкреатита
Обзорная рентгенография брюшной полости
Метод в эру широкой доступности УЗИ и КТ для диагностики ХП практически не используют. Исследование выполняется весьма просто, натощак, без специальной подготовки. Выполняют снимки в двух проекциях. У больных кальцифицирующим ХП в паренхиме ПЖ или в её протоках, на рентгенограммах закономерно обнаруживают конкременты (см. рис. 4-18).Рис. 4-18. Обзорная рентгенограмма.
Определяются множественные кальцификаты поджелудочной железы
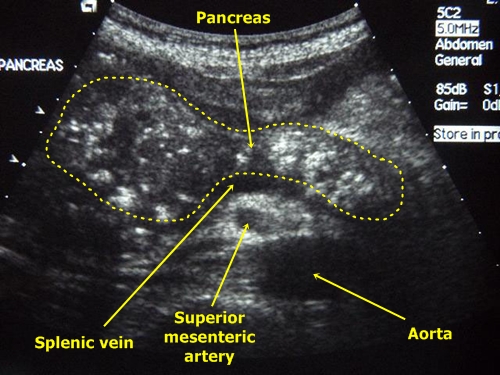
Ультразвуковое исследование органов брюшной полости
Для ХП вне обострения характерно гетерогенное повышение эхогенности ПЖ или чередование зон средней и повышенной плотности. Это объясняется тем, что область хронического воспалительного процесса, фиброза или кальцинаты в паренхиме представляют в виде отдельных участков повышенной эхогенности. В зависимости от размеров поражённых участков наблюдают микро- и макронодулярную сонографическую структуру паренхимы, наиболее выраженную в случае кальцифицирующего ХП. Некоторые крупные кальцинаты дают «акустическую тень».При выраженном повышении эхогснности (см. рис. 4-19 a) всей паренхимы ПЖ конкременты выявляют только по наличию «акустических теней». Линейное расположение указывает на их расположение в ГПП (см. рис. 4-19 б). Передко выявляют значительное расширение протока, дистальнее расположенных в нём конкрементов. Выявление крупных гипоэхогенных участков на фоне повышения эхогенности паренхимы указывает на наличие активного воспалительного процесса — обострения ХП (см. рис. 4-19 в).
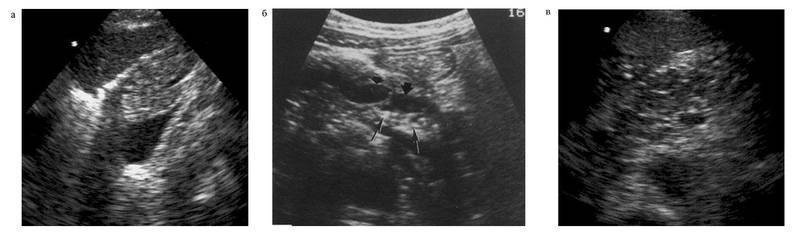
Рис. 4-19. Ультрасонограмма поджелудочной железы при хроническом панкреатите:
а — визуализируется диффузно-неоднородная эхоструктура поджелудочной железы с чередованием зон средней и повышенной эхоплотности, не имеющих чёткого отграничения друг от друга; б — визуализируются конкременты протоков (показано тонкими стрелками) и расширенный сегментированный панкреатический проток (показан широкими стрелками); в — визуализируются гиперэхогенные поля на фоне гипоэхогенных зон в поджелудочной железе
В трети случаев при ХП контур железы размытый, неровный, реже зазубренный, поэтому при ХП границу между ПЖ и окружающей тканью в ряде случаев определить точно нельзя. В других случаях контуры ПЖ могут быть ровными, без зазубрин, но с крупными гладкими выступами, «горбами», нарушающими в некоторой степени форму железы. При ХП вне обострения размеры железы нормальные или уменьшены, иногда значительно, так что в проекции ПЖ визуализируется лишь расширенный с плотными стенками ГПП, иногда проток изогнут вследствие фиброза окружающей ткани.
Ультразвуковой признак прогрессирующего фиброза и уменьшения размеров ПЖ — увеличение расстояния между ПЖ и аортой более 20 мм. Увеличение размера ПЖ характерно для обострения ХП. Увеличение чаще бывает локальным, связанным с сегментарным отёком. Увеличение размеров ПЖ может сопровождаться сдавленней верхней брыжеечной вены, реже нижней полой вены; нередко определяют ультразвуковые признаки тромбоза селезёночной вены. При отёке в области головки ПЖ возможно сдавление общего жёлчного прохода, приводящее к расширению последнего выше области обструкции на большом протяжении.
Вследствие особенностей двухмерной эхографии существует возможность, что при обострении ХП на неравномерную гиперэхогенную структуру накладываются области пониженной эхогенности, иногда полностью или частично маскирующие признаки ХП.
УЗИ позволяет одновременно осмотреть печень, жёлчный пузырь, выявить явления гатро- и дуоденостаза, информация о которых может дополнить представление об этиологии, внепанкреатических осложнениях, даст возможность установить выпот в брюшной полости. Основные ультразвуковые признаки ХП представлены в табл. 4-13.
Таблица 4-13. Ультразвуковые признаки хронического панкреатита

В настоящее время в большинстве лечебно-профилактических учреждений России используют классификацию, предложенную В.Т. Ивашкиным и соавт., позволяющую выделить характерные, наиболее часто встречающиеся, морфологические формы заболевания. Поэтому мы приведём основные ультразвуковые признаки, выделенные в классификации клинико-морфологических форм панкреатитов, поскольку именно в такой форме большинство специалистов ультразвуковой диагностики дают свои заключения врачам-клиницистам.
Интерстициально-отёчная форма
Вариант ХП в стадии обострения. По данным УЗИ на высоте обострения заболевания наблюдают диффузное или локальное увеличение размеров ПЖ. Характерна отчётливая визуализация всех отделов ПЖ и её чёткие контуры.Структура паренхимы железы чаще гипоэхогенная и неоднородная. Более чем у 50% больных ХП выявляют небольшое количество жидкости в сумке малого сальника, которое определяют в виде гипоэхогенного жидкостного образования толщиной до 2 мм между задней стенкой желудка и передней поверхностью ПЖ. У некоторых пациентов нарушен отток жёлчи, о чём свидетельствует увеличение объёма жёлчного пузыря, содержащего густую жёлчь, и расширение просвета общего жёлчного протока более 6 мм, В ряде случаев при динамическом обследовании визуализируют сформировавшиеся мелкие (до 10 мм в диаметре) псевдокисты. Патологические изменения протоковой системы ПЖ по данным УЗИ нехарактерны.
Паренхиматозная форма
При УЗИ у пациентов данной группы размеры ПЖ не изменяются. В 50% наблюдений контуры определяют как нечёткие. Эхогенность паренхимы ПЖ относительно ткани печени повышена. Структура паренхимы неоднородная, «грубозернистая»; чередование зон повышенной и пониженной эхогенности размером 2—4 мм. У относительно небольшой части пациентов наблюдают расширение протока ПЖ в области головки и тела. У некоторых больных определяют сдавление и извитой ход селезёночной вены. Ультразвуковая диагностика паренхиматозной формы ХП особенно сложна; точность не превышает 60%. Оценка структуры и эхогенности паренхимы при нормальных размерах ПЖ в значительной степени субъективна. Помощь в суждении о наличии ХП оказывают клинические данные, опыт врача и соответствующие изменения жёлчевыводящих путей, желудка и ДПК.Фиброзно-склеротическая форма
По данным УЗИ характерно диффузное или локальное уменьшение размеров ПЖ. Размеры тела находятся в пределах 7-11 мм. Паренхима ПЖ имеет диффузно-повышенную эхогенность, контуры железы чёткие. У относительно небольшой группы больных определяют неровные, мелкобугристые контуры, структура железы неоднородная с малым количеством гипоэхогенных точечных микрокистозных образований. У некоторых пациентов расширен проток ПЖ.В этих случаях, как правило, при УЗИ визуализируют гиперэхогенные мелкие очаговые включения, похожие на конкременты, располагающиеся как внутри, так и вне протоковой системы. Трудности ультразвуковой диагностики возникают у пациентов с повышенным питанием, гиперстенической конституцией. Абсолютные размеры ПЖ у этих пациентов остаются нормальным. При этом липоматоз паренхимы невозможно отличить от фиброза, как следствия склеротического процесса.
Гиперпластическая форма (псевдотуморозный панкреатит) Гиперпластическая форма ХП — довольно редкий вариант заболевания. При ультразвуковом исследовании визуализируют резко увеличенную ПЖ. Больше чем у 50% больных определяют диффузное увеличение ПЖ, у остальных — локальное увеличение головки железы. При локализации процесса в головке ПЖ говорить о псевдотуморозном ХП можно при увеличении её размера до 40 мм и более.
Диффузное увеличение ПЖ сопровождается образованием бугристого контура. У трети больных, по данным УЗИ, контуры железы по задней поверхности нечёткие, что в сочетании с наличием спаек в надчревной области и признаков холецистита расценивают как воспалительные изменения в парапанкреатической клетчатке. У многих пациентов эхогенность паренхимы в целом была снижена, у части из них на этом фоне выраженная неоднородность акустической структуры с чередованием крупных (10—15 мм) участков повышенной и пониженной эхогенности.
Расширение протока ПЖ в области головки до 4 мм выявляют менее, чем у половины пациентов. Следует подчеркнуть, что для большинства больных с данной формой ХП возникают трудности при проведении дифференциальной диагностики ограниченных участков воспаления и карциномой ПЖ из-за сходной картины имеющихся изменений. Для исключения злокачественного поражения ПЖ этим пациентам, под контролем УЗИ, производят пункционную биопсию. Гиперпластический вариант ХП также необходимо дифференцировать от ОП.
Кистозиая форма. Размеры ПЖ умеренно увеличиваются или остаются в пределах нормы. У всех больных определяют множественные кистозные образования с однородной гипоэхогенной структурой небольшого (до 1,5 см) диаметра, равномерно располагающиеся во всех отделах ПЖ, выраженные склеротические изменения окружающей паренхимы с участками её обызвествления. Наиболее часто они локализуются в теле и головке. Контуры ПЖ чёткие, мелкобугристые; ГПП извит. При этом у большинства больных выявляют небольшие по протяжённости (0,5—1 см) прерывистые участки расширений (до 0,5 см) протоковой системы с неровными контурами просвета.
Следует указать, что при выявлении кист ПЖ возникает необходимость в проведении дифференциальной диагностики между кистозной формой ХП и дизонтогеиными и ретенционными кистами, ложными кистами ПЖ, возникающими в результате острого деструктивного панкреатита, кистами возникшими в результате травмы живота, а также цистаденокарциномой. При этом нужно учитывать, что дизонтогенные и ретенционные кисты единичные, реже множественные, правильной округлой формы с тонкой равномерной капсулой, чёткими контурами, чаще локализуются в теле, реже хвосте ПЖ. Обычно такие кисты — случайные находки.
Псевдокисты, напротив, имеют неправильную форму и утолщённую неравномерную капсулу с участками обызвествлений, содержимое кист — плотные точечные и линейные включения.
Эндоскопическая ультрасонография
ЭУС — современный высокоинформативный метод ультразвуковой диагностики заболеваний ПЖ, позволяющий детально изучить структуру ткани органа, состояние протоковой системы, провести дифференциальную диагностику панкреатита с раком ПЖ (см. рис. 4-20), оценить размеры парапанкреатических лимфоузлов и выявить конкременты протоковой системы ПЖ. Большую роль отводят ЭУС в диагностике холедохолитиаза у больных билиарнозависимыми формами панкреатитов, поскольку ЭУС обладает существенно большей чувствительностью, чем трансабдоминальное УЗИ. Кроме того ЭУС позволяет с большой точностью выявлять участки панкреонекроза и пери панкреатических жидкостных скоплений, что может иметь большое прогностическое значение при тяжёлых формах ХП и ОП.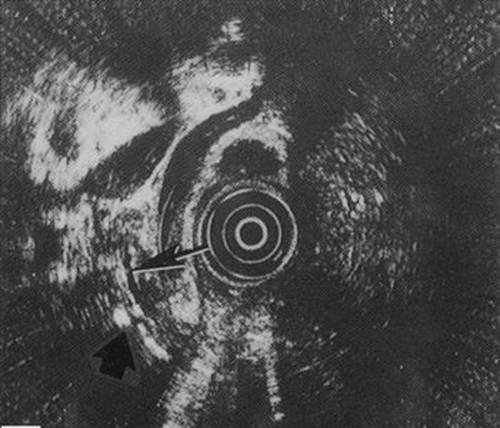
Рис. 4-20. Эндоскопическая ультрасонограмма поджелудочной железы при хроническом калькулёзном панкреатите.
Определяется главный панкратический проток (показано тонкой стрелкой) с кальцинатом в пределах паренхимы поджелудочной железы (широкая стрелка). Круглая целевая структура в центре — инструмент
К настоящему моменту однозначно не решён вопрос по поводу введения чётких диагностических критериев для ЭУС в отношении диагностики раннего ХП или ХП с минимальными клинико-лабораторными признаками заболевания.
Основные диагностические признаки ХП по данным ЭУС:
. изменения в протоках: конкременты, гиперэхогенные стенки протоков, искривлённые стенки протоков, стриктуры, дилатация протоков;
. изменения в паренхиме: гиперэхогенные тяжи, фокусы и контуры долек, кальцификаты, кисты.
Компьютерная томография
КТ даёт возможность поставить диагноз, прежде всего на стадии осложнений панкреатита, когда чаще всего обнаруживают кальцификацию, псевдокисты, поражение соседних органов, атрофию паренхимы ПЖ и малигнизацию. Пожалуй, единственно достоверный признак неосложнённого ХП, позволяющий выявить этот метод, — изменение крупных протоков железы (дилатация или стенозирование). Чувствительность и специфичность КТ в значительной степени колеблются в зависимости от стадии заболевания и составляют 80—90%. В качестве критериев ХП по данным КТ можно использовать различные признаки (табл. 4-14).Таблица 4-14. Данные компьютерной томографии при хроническом панкреатите
При обострении ХП выявляют увеличение ПЖ, нечёткость контуров, инфтшьтрациюокружающихтканей, неоднородность структуры органа за счёт участков фиброза, кальцификатов и кальцинатов в ткани, протоках ПЖ (кальцифицирующий панкреатит) (см. рис. 4-21). Для поздних стадий ХП также характерно уменьшение размеров ПЖ и расширение вирсунгова протока.
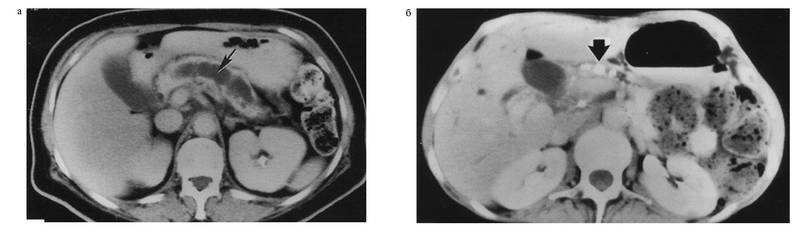
Рис. 4-21. Компьютерная томограмма у больного хроническим панкреатитом:
а — определяется значительно дилатированный главный панкреатический проток (показано стрелкой), вокруг значительно уменьшенная в размерах атрофированная паренхима поджелудочной железы; б — определяются множественные конкременты в пределах главного панкреатического протока (показано стрелкой)
Главное преимущество КТ — меньшая частота неудач, затрудняющих обследование (тучность больных, газы в толстой кишке), что наблюдают при проведении УЗИ. Однако и ложноотрицатсльные результаты отмечаются сравнительно часто; в ряде исследований неизменённые томограммы были получены у больных с позднее доказанным ХП.
Эндоскопическая ретроградная холангиопанкреатография ЭРХПГ по данным большинства современных научных публикаций и руководств — «золотой стандарт» диагностики ХП. В Великобритании диагноз ХП лишь в минимальном числе случаев ставят на основании панкреатических лабораторных тестов, тогда как основная верификация диагноза базируется в первую очередь на ЭРХПГ. Она позволяет выявить стеноз ГПП и определить локализацию обструкции, обнаружить структурные изменения мелких протоков, внутрипротоковые кальцинаты и белковые пробки, патологию общего жёлчного протока (стриктуры, холедохолитиаз и др.) (см. рис. 4-22 и 4-23). ЭРХПГ — один из важнейших методов исследования, позволяющих проводить дифференциальный диагноз с раком ПЖ.
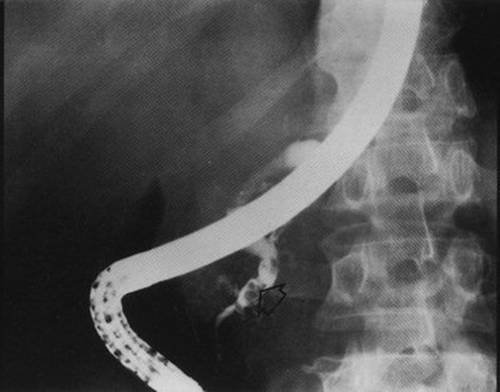
Рис. 4-22
Демонстрируется снимок больного обструктивным калькулёзным хроническим панкреатитом. Определяется конкремент в главном панкреатическом протоке (показано стрелкой). Терминальный отдел главного панкреатического протока контрастирован до уровня внутрипротокового конкремента
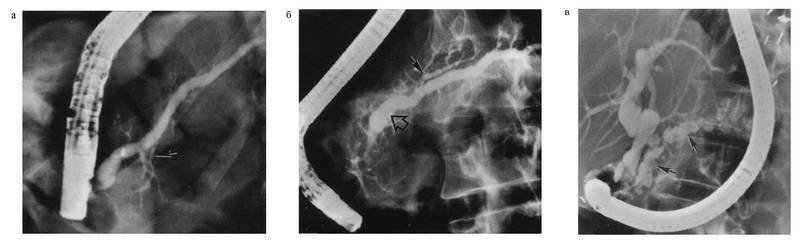
Рис. 4-23. Эндоскопическая ретроградная холангиопанкреатография при хроническом панкреатите.
Демонстрируются протоковые изменения:а — невыраженные изменения с минимальным расширением главного панкреатического протока (показано стрелкой);б — умеренно выраженные изменения протоковой системы поджелудочной железы (расширение главного панкреатического протока показано большой стрелкой, дилатация мелких протоков — маленькой);в — выраженные изменения протоковой системы; определяется характерный симптом «цепи-озёр» (показано стрелкой)
Для ХП характерны неровность контуров протоков, их извилистость, участки стеноза и дилатаций — «чёткообразный» проток, кистозные расширения протоков — симптом «цепи озёр», ригидность стенок протоков, наличие в них конкрементов, расширение боковых ветвей, их укорочение и обрывы, замедление выхода контраста в ДПК. Сходные изменения могут отмечать и со стороны холедоха. Метод также позволяет получить чистый панкреатический сок и провести эндоскопическую биопсию ПЖ.
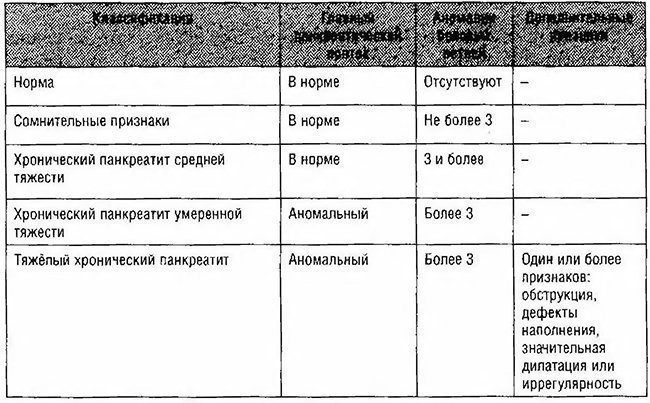
На основании результатов ЭРХПГ можно установить стадию ХП:
. вероятный ХП (изменены 1-2 мелких протока);
. лёгкий ХП (изменено более трёх мелких протоков);
. умеренный ХП (поражение главного протока и ответвлений);
. выраженный (изменение главного протока и ответвлений, внутрипротоковые дефекты или камни, обструкция протока, стриктуры или значительная неравномерность поражения).
Таблица 4-15. Классификация панкреатограмм при хроническом панкреатите
Важно отметить, что степень протоковых нарушений может не коррелировать с выраженностью функциональных изменений ПЖ, что делает логичным комбинацию ЭРХПГ с функциональными тестами.
ЭРХПГ— инвазивная процедура с невысокой диагностической результативностью при отёчном панкреатите и холангите. По этой причине, вначале следует использовать УЗИ или КТ и прибегать к ЭРХПГ только в случае сомнительного диагноза.
Большое значение имеет ЭРХПГ для диагностики аутоиммунного ХП, позволяя у всех больных выявлять сегментарные или диффузные иррегулярные сужения ГПП — типичный признак этой формы ХП. Кроме того, ЭРХПГ позволяет осуществлять динамический мониторинг за лечением у больных аутоиммунным ХП, поскольку типичные рентгенологические признаки аутоиммунного ХП редуцируются на фоне терапии кортикостериодами, что позволяет клиницисту быть уверенным в адекватности проводимой терапии.
Маев И.В., Кучерявый Ю.А.
Острый панкреатит (острое воспаление поджелудочной железы) на УЗИ
При остром панкреатите поджелудочная железа увеличивается в размерах. Увеличение поджелудочной железы происходит не всегда равномерно. Возможно увеличение только головки, иногда хвоста.
Выделяют три стадии острого воспаления поджелудочной железы:
1. Стадия отека,
2. Геморрагически-некротическая стадия,
3. Деструкция.
Отек.
Воспаление поджелудочной железы начинается с отека, при этом поджелудочная железа увеличивается в размерах, появляется тенденция к снижению ее эхогенности, структура железы при этом не меняется, контур поджелудочной железы подчеркнуто ровный.
При отеке в области головки возможно развитие механической желтухи.
Возможно развитие усугубляющих признаков – выпот в сальниковую сумку, выпот в плевральные полости, который может привести к ателектазу легкого, атония кишечника.
При остром панкреатите выполнять УЗИ очень тяжело – живот вздут, пациент испытывает боль.
Геморрагически-некротическая стадия.
Является второй стадией острого воспаления поджелудочной железы. Происходят микрокровоизлияния в ткань поджелудочной железы, что приводит к отмиранию (некрозу) этих участков поджелудочной железы. Образуются псевдокисты — обнаруживаются гипоэхогенные или анэхогенные участки. Поджелудочная железа имеет неровный контур. Псевдокисты чаще выглядят как участки сниженной эхогенности. Анэхогенные образования с ровными контурами обычно являются врожденными кистами.
Деструктивная стадия.
Происходит разрушение (деструкция) ткани поджелудочной железы. Поджелудочную железу практически не удается визуализировать на УЗИ. Орган очень рыхлый, с участками некроза, нечеткими неровными контурами. Часто сопровождается наличием жидкости в брюшной полости (асцит), правосторонним гидротораксом, ателектазом легкого, заблокированным желчным пузырем, метеоризмом.
Хронические воспалительные процессы поджелудочной железы (хронический панкреатит)
Хронический панкреатит может протекать без болевых ощущений.
На УЗИ выявляется повышение эхогенности поджелудочной железы, контуры обычно неровные, размеры обычно остаются нормальными, но при развитии фиброза возникает тенденция к уменьшению размеров. Вирсунгов проток обычно не изменен.
Диффузное уплотнение поджелудочной железы.
Чаще всего возникают на фоне нарушения обменных процессов – при сахарном диабете. Также часто выявляются в пожилом возрасте. Диффузные изменения поджелудочной железы трудно отличить на УЗИ от хронического панкреатита. Поджелудочная железа имеет повышенную эхогенность, нормальные размеры, ровные контуры. Вирсунгов проток не изменен.
Обострение хронического панкреатита.
При обострении хронического панкреатита поджелудочная железа увеличивается в размерах, появляется тенденция к снижению эхогенности, возможно расширение вирсунгова протока, возможно появление псевдокисты.
Псевдокисты бывают интрапаренхиматозные и эндофитные. Псевдокисты могут иметь неоднородное внутренне содержимое – гной, а также способны озлокачествляться.
При хронических воспалительных процессах в поджелудочной железе возможно развитие в ее ткани кальцинатов, которые выглядят как мелкие гиперэхогенные структуры со слабой акустической тенью.
Фиброзные изменения поджелудочной железы
Фиброзные изменения поджелудочной железы возникают при далеко зашедших хронических воспалительных процессах. Для данного процесса характерно уменьшение железы в размерах, уплотнение структуры, повышение эхогенности. Этот процесс является необратимым.
Псевдотуморозная форма воспаления поджелудочной железы
характеризуется развитием морфологических изменений воспалительного характера на ограниченном участке поджелудочной железы. При УЗИ данный процесс практически невозможно отличить от истинной опухоли. Рекомендовано выполнить КТ или МРТ.
Нажимайте на картинки, чтобы увеличить.
Кисты поджелудочной железы на УЗИ
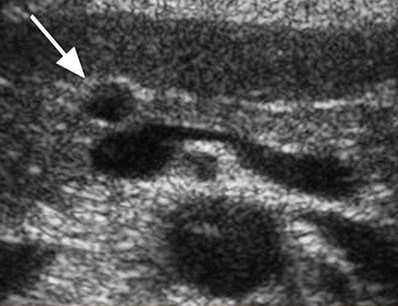
Единичные небольшие простые кисты встречаются как случайные находки в здоровой поджелудочной железе. При хроническом панкреатите небольшие простые кисты весьма распространены. При подозрении на кисту, обратите внимание на усиление контура дальней стенки и эффект усиления сигнала в тканях позади. Простые кисты изолированы от паренхимы гладкой тонкой стенкой. Внутри не должно быть никаких перегородок или неровностей стенки, содержимое кисты анэхогенное. Простые кисты всегда доброкачественные. Но, если киста не очевидно «простая», требуется дальнейшее исследование.
| Фото. Простые кисты поджелудочной железы на УЗИ. А, Б — Одиночные простые кисты в области тела (А) и шеи (Б) поджелудочной железы с тонкой гладкой стенкой и анэхогенным содержимым. В — Классические признаки хронического панкреатита: главный панкреатический проток расширен на фоне атрофии паренхимы, контур железы неровный с зазубринами, в паренхиме обызвествления и маленькие кисты. | ||
 |
 |
|
Важно!!! Часто встречаются простые кисты поджелудочной железы, но не забывайте про кистозные опухоли. Рак является самым опасным заболевания поджелудочной железы.
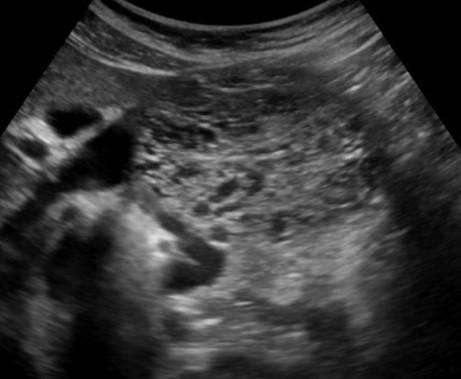
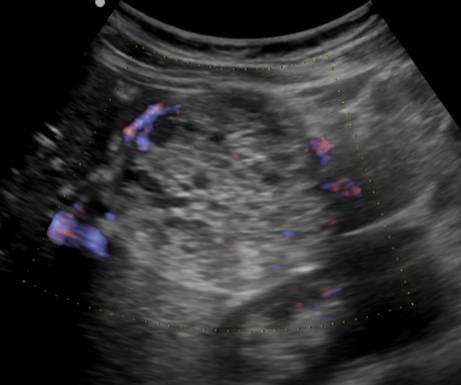
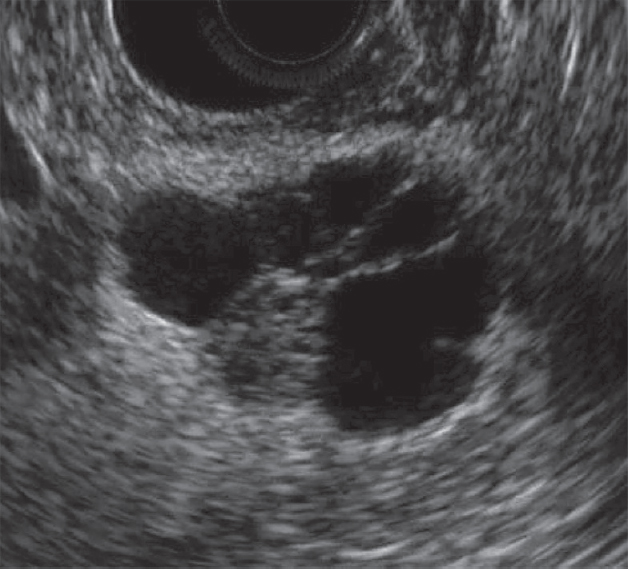
Есть два вида кистозных опухолей поджелудочной железы: доброкачественная микроцистная аденома и злокачественна макроцистная аденома. Микроцистная аденома состоит из множества мелких кист и на УЗИ выглядит как плотное образование. Макроцистная аденома, как правило, включает менее пяти кист размером более 20 мм. Иногда в таких кистах можно разглядеть полипоидные образования.
| Фото. А, Б — Доброкачественная микроцистная аденома поджелудочной железы: большое кистозное образование в головке поджелудочной железы. В — Аденома поджелудочной железы с макро- и микроцистным компонентом. | ||
 |
 |
 |
При панкреатите секрет поджелудочной железы переваривает окружающие ткани и образуются псевдокисты. Псевдокисты из брюшной полости могут переходить в грудную клетку и средостение. Часто псевдокисты встречаются у пациентов перенесших острый панкреатит (смотри ниже).
В результате выраженного расширения панкреатического протока дистальнее места обструкции могут образовываться ретенционные псевдокисты.
Острый панкреатит на УЗИ
Острый панкреатит — это тяжелое осложнение желчнокаменной болезни или следствие токсического воздействия, например, алкоголя.
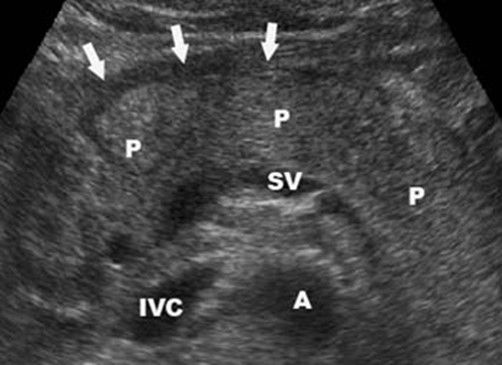
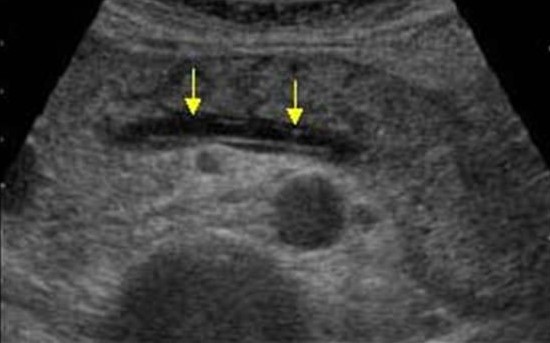
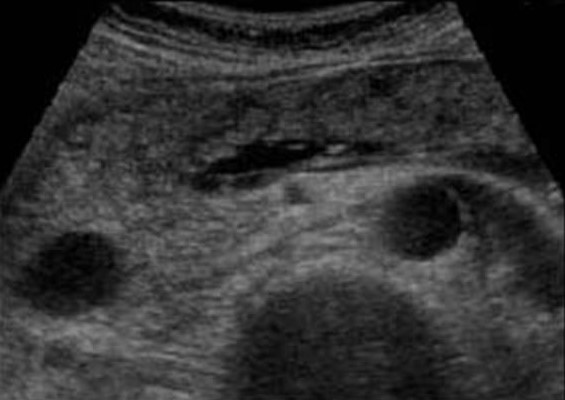
Легкий панкреатит не видно на УЗИ (КТ более чувствительный метод). Тяжелый панкреатит легко определяется ультразвуком. Когда необычайно ясная и контрастная поджелудочная железа выделяется на фоне окружающих тканей, можно предположить отек паренхимы и окружающей жировой клетчатки. Если вокруг поджелудочной железы, вдоль желудка, в воротах печени и селезенки просматривается тонкий слой свободной жидкости, можно с уверенностью диагностировать панкреатит.
| Фото. Острый панкреатит на УЗИ: А — Отек паренхимы поджелудочной железы (р), контур железы необычайно ясен, небольшое скопление жидкости по границе (стрелки). Б, В — Скопление жидкости по контуру тела поджелудочной железы, тонкий ободок жидкости по ходу селезеночной вены (стрелки), паренхима неоднородная, окружающая клетчатка гиперэхогенна — отек и воспаление, расширен общий желчный проток (В). В этом случае надо исключить желчнокаменную болезнь. | ||
 |
 |
 |
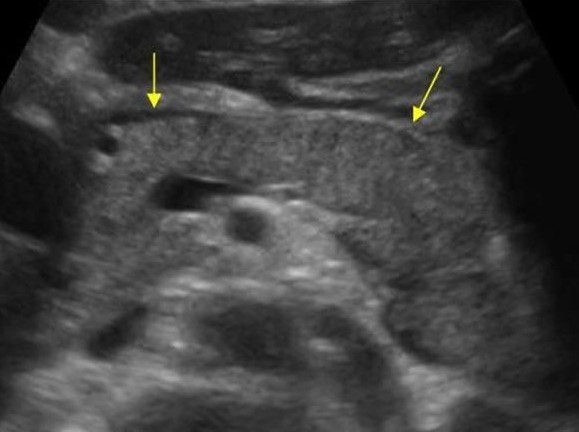
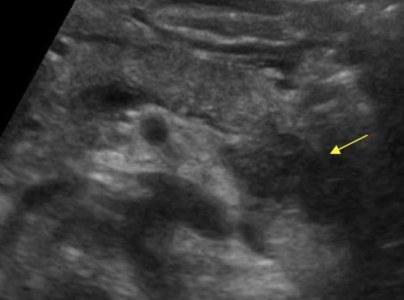
Почти все опухоли поджелудочной железы гипоэхогенные по сравнению с нормальной поджелудочной железой. Только по ультразвуку невозможно различить очаговый панкреатит и опухоль поджелудочной железы. Опухоль и панкреатит могут сочетаться.
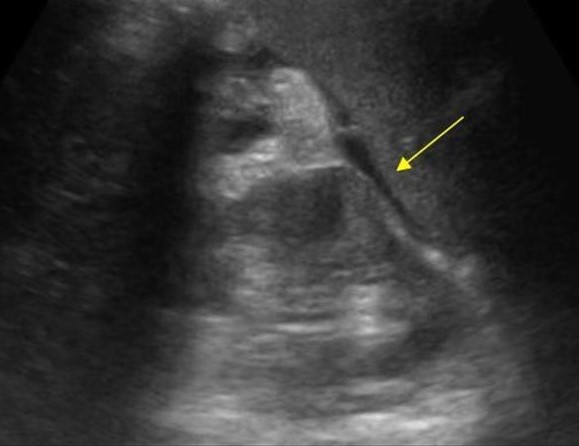
| Фото. Острый панкреатит на УЗИ: Поджелудочная железа необычайно контрастна на фоне гиперэхогенных окружающих тканей, тонкая полоса жидкости по контуру (А), в хвосте гипоэхогенный очаг (Б), в воротах селезенки жидкость (В). Гипоэхогенный хвост можно ошибочно принять за опухоль. | ||
 |
 |
 |
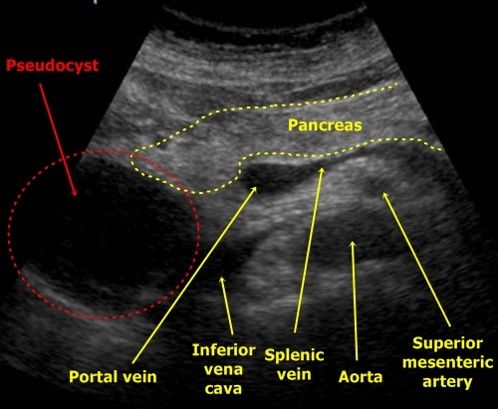
В тяжелых случаях панкреатита панкреатическая жидкость переваривает окружающие ткани, образуя псевдокисты. Такие кисты могут быть единичными или множественными. Они могут увеличиваться в размерах и разрываться.
На УЗИ псевдокисты определяются как овальные или округлые гипоэхогенные образования с четкими контурами. В ранних фазах формирования кисты она представляет собой полужидкое образование и имеет сложную эхоструктуру с внутренними отражениями и нечеткими контурами. Позднее, вследствие аутолитических процессов и осаждения взвеси из крови и гноя, появляются четкие признаки жидкого содержимого и формируется ложная капсула с ровными стенками. Нередко происходит инфицирование псевдокист, тогда могут определяться внутренние эхоструктуры или тонкие нежные перегородки. При обнаружении кисты важно проследить связь кисты с протоком, так как это важно для определения лечебной тактики. Когда псевдокиста размером более 10 см, возникают трудности в определении ее источника.
| Фото. А — Большая псевдокиста между головкой поджелудочной железы и печенью после перенесенного панкреатита. Б, В — Тяжелый некротический панкреатит продольный (Б) и поперечный (В) срезы: обширный некроз, плавление окружающего жира в области хвоста, скопление жидкости вокруг железы. | ||
 |
 |
 |
Хронический панкреатит на УЗИ
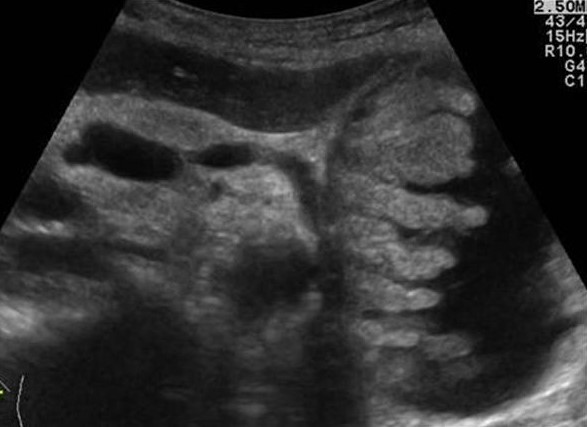
Хронический панкреатит может иметь различные проявления, от почти нормальной железы до выраженной атрофии и обызвествеления паренхимы. Поджелудочная железа становится тоньше, панкреатический проток иногда кажется незначительно расширенным, контур железы часто неровный с зазубринами. Часто встречаются простые кисты, и они могут стать довольно большими. Нередко в протоке поджелудочной железы образуются камни.
Кальцификаты в поджелудочной железе на УЗИ
Важно!!! Если есть дилатация протока поджелудочной железы, следует поискать камни в протоке поджелудочной железы и в общем желчном протоке.
Кальцификаты внутри поджелудочной железы могут давать акустическую тень, однако если они имеют маленькие размеры, то выглядят отдельной яркой эхоструктурой без акустической тени. При хроническом панкреатите кальцификаты распределены диффузно по всей поджелудочной железе. Камни в протоке располагаются по ходу протока. Желчные камни в дистальном холедохе могут быть oшибочно приняты за кальцификаты в поджелудочной железе. Кальцификаты хорошо видно на КТ, а для необызвествленных камней предпочтительно МРТ или УЗИ.
| Фото. А — В расширенном протоке небольшой камень. Б — В расширенном протоке поджелудочной железы ряд из нескольких камней с затенением позади. В — У больного с хроническим панкреатитом огромные камни в расширенном протоке. Обратите внимание на интенсивное затенение позади. | ||
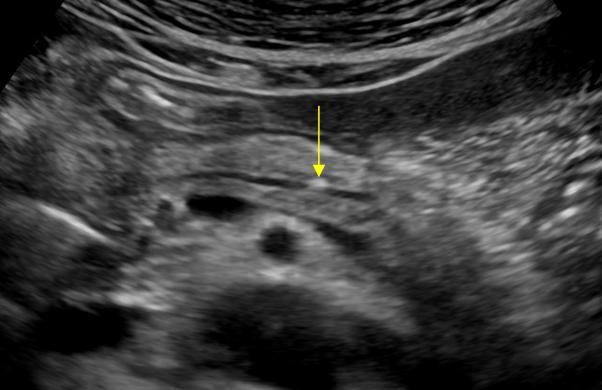 |
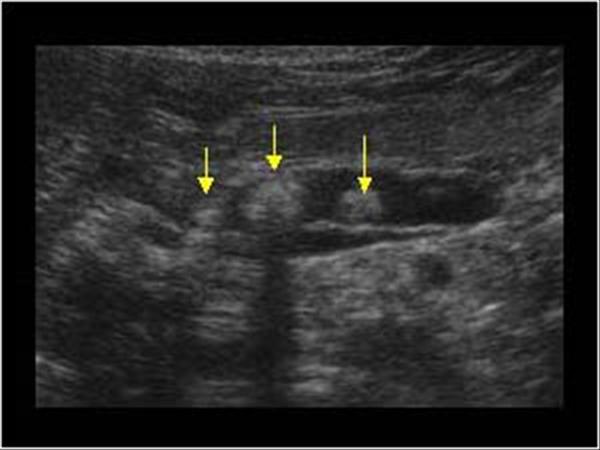 |
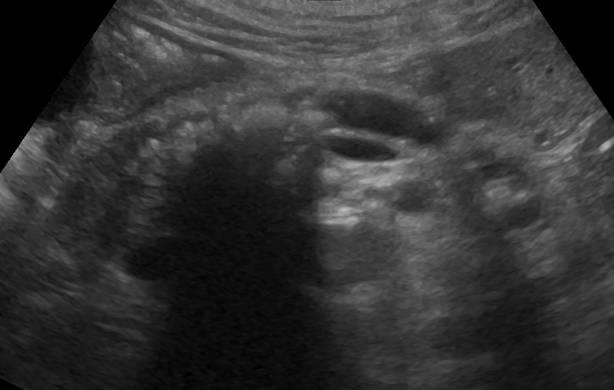 |
| Фото. А, Б — Кальцификаты в паренхиме поджелудочной железы у больных с хроническим панкреатитом. Некоторые кальцификаты имеют тень. В — Мальчик 5-ти лет с хроническим наследственным панкреатитом: обызвествления (маленькие стрелки) и дилатация протока поджелудочной железы (большая стрелка). C — слияние верхней брыжеечной и селезеночной вен. | ||
 |
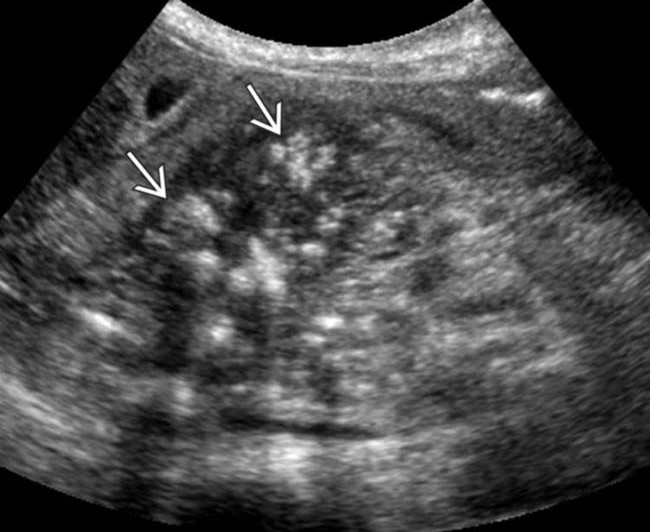 |
 |
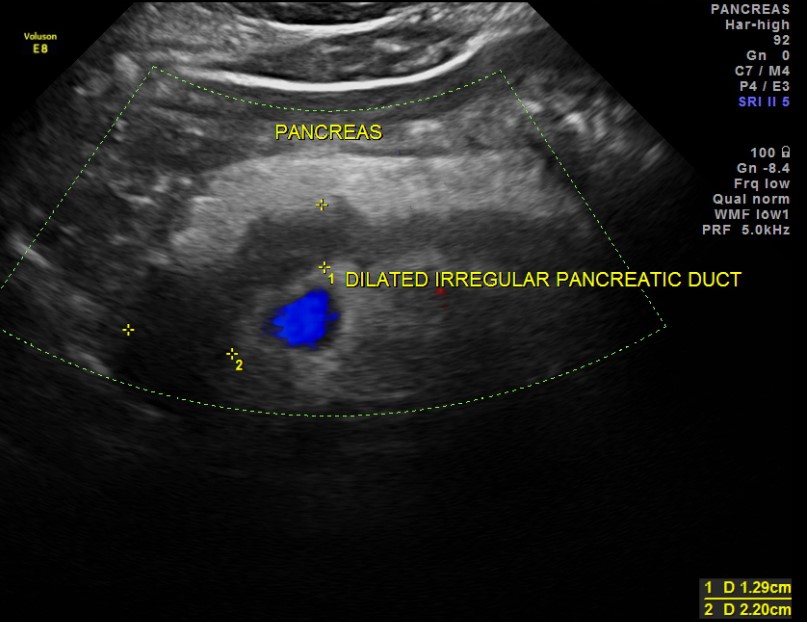
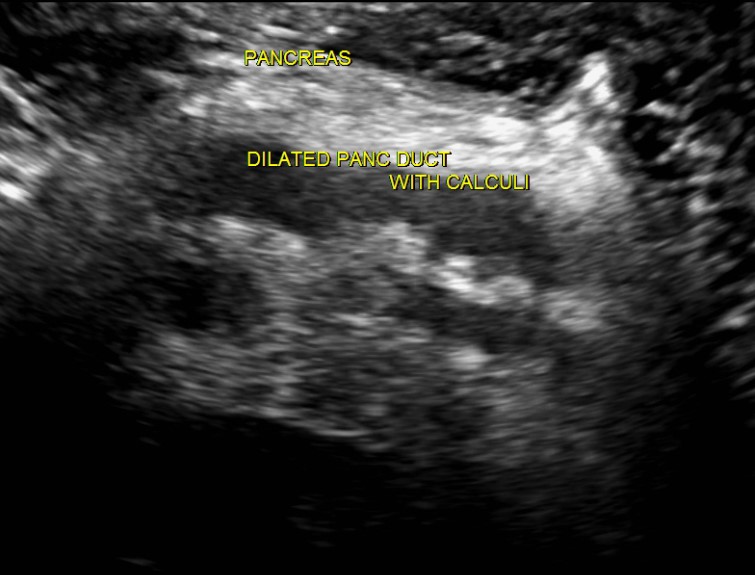
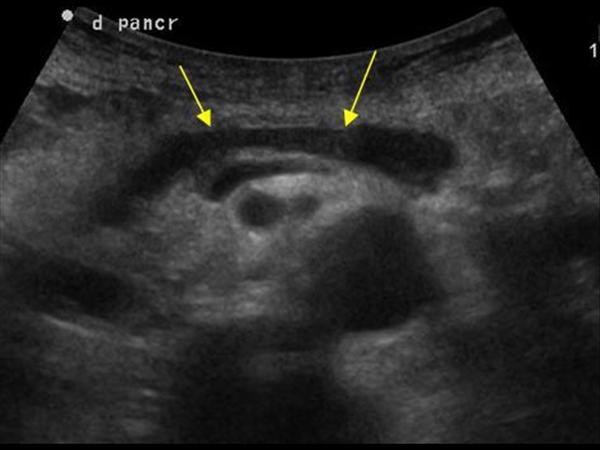
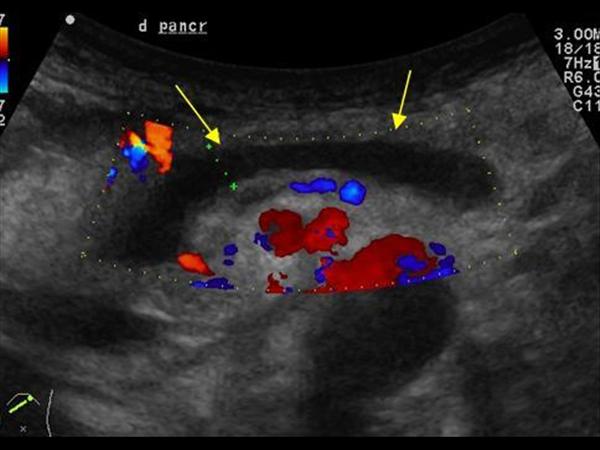
Расширенный проток поджелудочной железы на УЗИ
Внутренний диаметр нормального панкреатического протока менее 3 мм. Проток лучше визуализируется при поперечном сканировании в средней трети тела поджелудочной железы. Для того чтобы убедиться, что вы обнаружили именно проток, необходимо увидеть ткань поджелудочной железы с обеих сторон от него. Селезеночная вена сзади или стенка желудка спереди могут быть ложно интерпретированы как панкреатический проток.
Стенки протока поджелудочной железы должны быть гладкими, а просвет чистым. Когда проток расширен, стенки становятся неровными; сканируйте не только головку поджелудочной железы, но также и весь билиарный тракт.
Основные причины расширения панкреатического протока: опухоль головки поджелудочной железы или ампулы фатерова соска (сочетаются с желтухой и дилатацией билиарного тракта); камни общего желчного или панкреатического протока; хронический панкреатит; послеоперационные спайки.
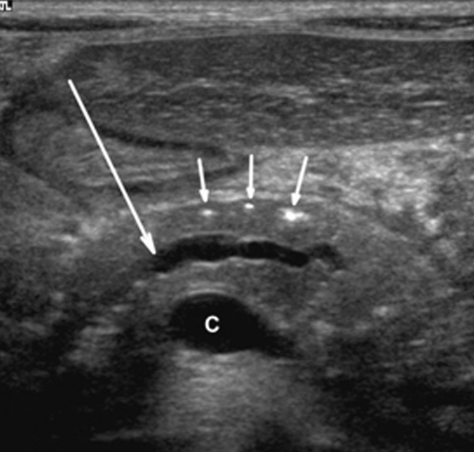
| Фото. Мужчина с инсулинзависимым сахарным диабетом жалуется на потерю веса и боли в животе несколько месяцев. На УЗИ расширеный общий проток поджелудочной железы с неровной стенкой. При дальнейшем осмотре хорошо видно в протоке кальцификаты с тенью позади (В). | ||
 |
 |
 |
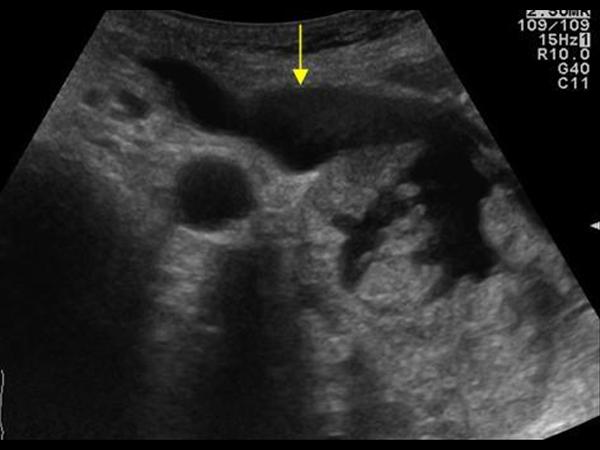
| Фото. Больной с острым панкреатитом: на уровне хвоста сформировалась большая псевдокиста (смотри выше), расширенный проток поджелудочной железы открывается в псевдокисту. | ||
 |
 |
 |
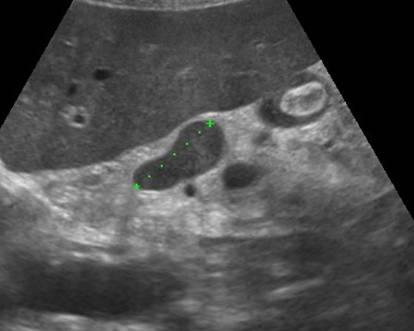
Опухоли поджелудочной железы на УЗИ
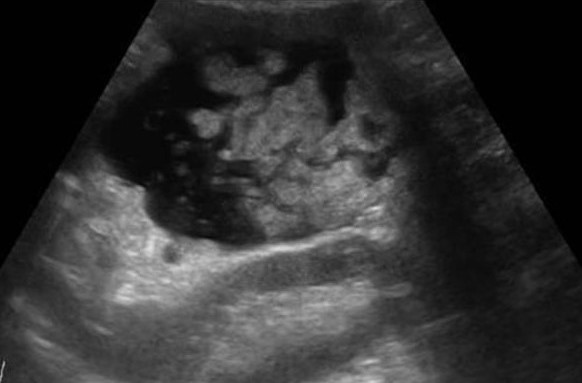
В большинстве (50-80%) случаев опухоль поражает головку поджелудочной железы. Опухоли головки сдавливают общий желчный проток. При раке контур поджелудочной железы нечеткий, характерно локальное увеличение или выбухание железы, иногда внедряющееся в окружающую клетчатку в виде языков или псевдоподий.
В большинстве случаев опухоль поджелудочной железы — это гипоэхогенное образование, почти лишенное внутренних эхоструктур. Однако встречаются опухоли с диффузно разбросанными эхосигналами и с эхосигналами высокой интенсивности в центре при их отсутствии на периферии. Несмотря на то что граница между опухолью и остальной паренхимой железы нечеткая, ее всегда можно приблизительно провести за счет разности в эхогенности нормальной ткани и опухолевого очага.
Хотя гипоэхогенная структура опухоли, особенно при отсутствии мелких участков повышенной плотности в ней, напоминает таковую при кистах, отсутствие эффекта дистального усиления позволяет исключить жидкостный характер образования. Для кист, кроме того, характерна гораздо более ровная и четкая граница.
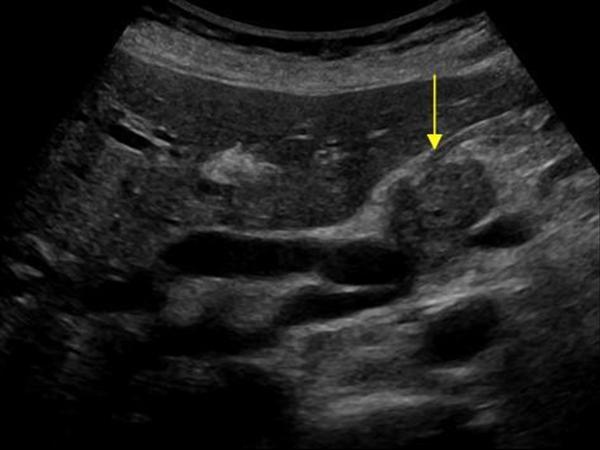
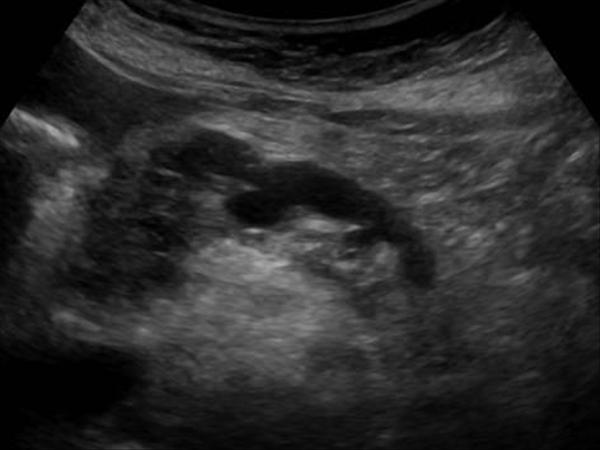
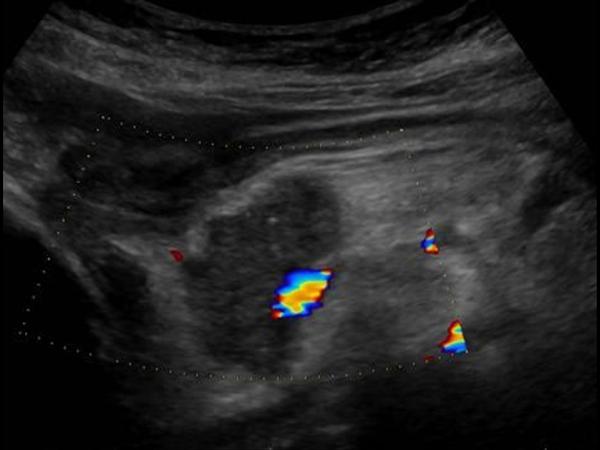
| Фото. Карцинома головки поджелудочной железы (стрелка): расширены общий желчный проток (А) и проток поджелудочной железы (Б), гипоэхогенная опухоль окружает верхнюю брыжеечную вену (В). | ||
 |
 |
 |
При опухолях головки поджелудочной железы очень часто расширен общий желчный и панкреатический проток, в отличие от хронического панкреатита стенки его ровные и неуплотненные.
Важно!!! Визуализация главного панкреатического протока в пределах гипоэхогенной зоны свидетельствует в пользу локального отека и против опухоли.
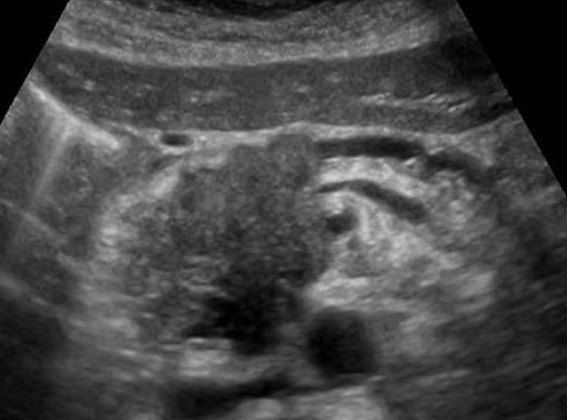
Иногда при раке поджелудочной железы выявляют типичные признаки хронического панкреатита, а также псевдокисты дистальнее места опухолевой обструкции. Это следствие обструкции. Внутрипеченочные метастазы, увеличенные чревные, перипортальные и забрюшинные лимфоузлы свидетельствует в пользу рака.
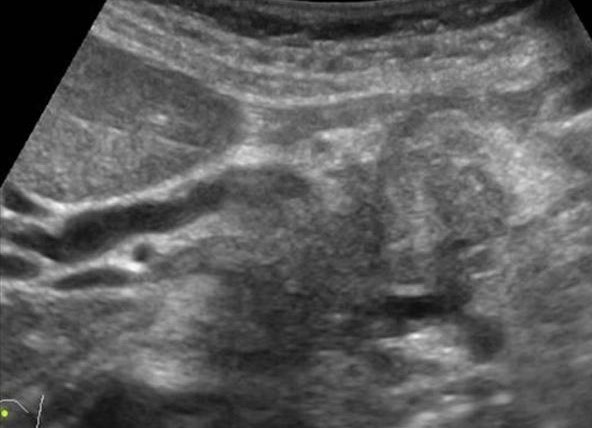
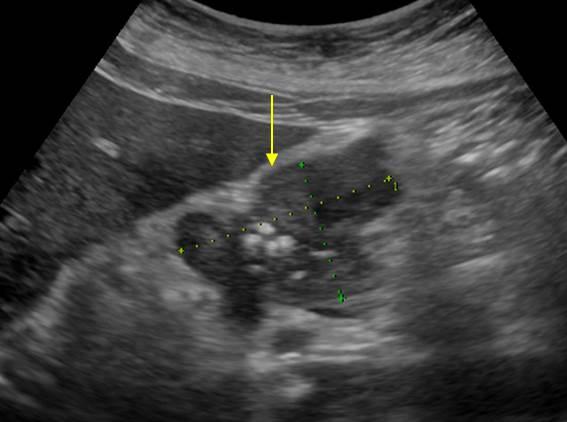
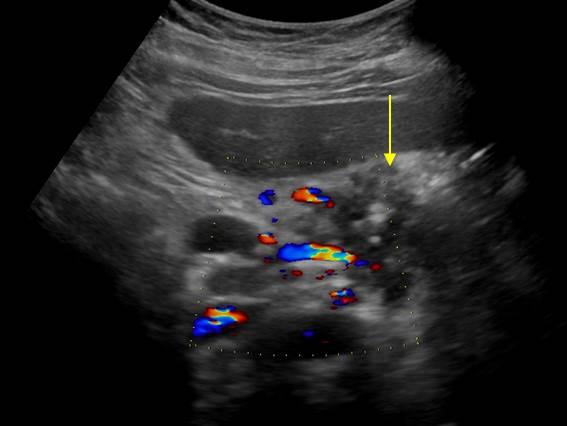
| Фото. Карцинома головки поджелудочной железы: контур головки неровный за счет объемного гипоэхогенного образования, паренхима тела очень тонкая (атрофия), расширен панкреатический (А) и общий желчный (Б) протоки, в воротах печени большой округлый лимфоузел (В). | ||
 |
 |
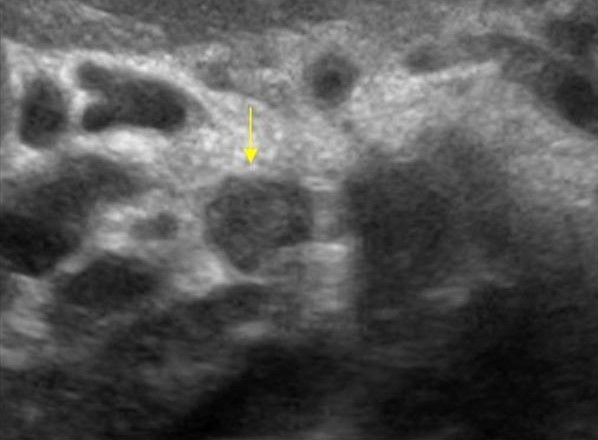 |
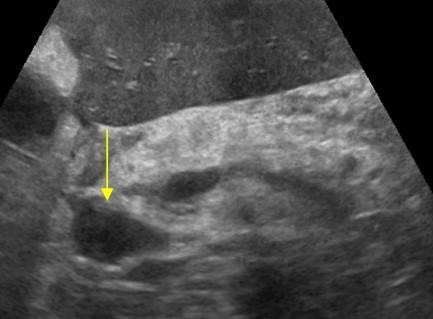
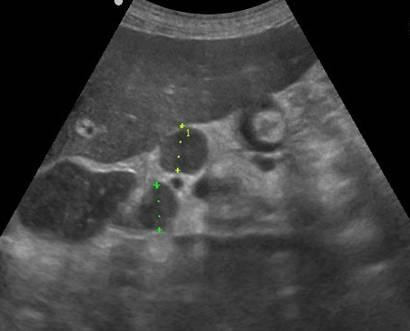
| Фото.
Большой лимфоузел (стрелка) рядом с поджелудочной железой можно ошибочно принять за опухоль головки. Увеличенные брыжеечные лимфоузлы округлой формы, гипоэхогенные и без центрального рубчика, что указывает на их злокачественность. |
||
 |
 |
 |
| Фото. Большая нейроэндокринная опухоль(стрелки) поджелудочной железы с обызвествлением и метастазами в печени (В). | ||
 |
 |
 |
Берегите себя, Ваш Диагностер !


















